El cambio climático: un desafío sanitario
El cambio climático ha sido identificado como potencialmente el mayor desafío sanitario del siglo XXI, presentando una amenaza fundamental para la salud humana. Afecta al entorno físico, así como a todos los aspectos de los sistemas naturales y humanos, incluidas las condiciones sociales y económicas y el funcionamiento de los sistemas de salud, ya que está provocando más calor extremo, aumentando las enfermedades no transmisibles y facilitando la aparición y propagación de enfermedades infecciosas, lo que contribuye a generar crisis sanitarias.
Los fenómenos meteorológicos extremos y los factores estresantes ambientales relacionados con el clima degradan la seguridad del agua y el suelo, aumentando así los riesgos de enfermedades transmitidas por el agua y los alimentos, creando condiciones que facilitan la transmisión de enfermedades transmitidas por mosquitos, garrapatas y roedores en muchas regiones, ,afectando a los sistemas alimentarios sostenibles y a los medios de vida, que sin duda repercuten en los determinantes sociales y económicos (Campbell-Lendrum et al., 2023).
Los fenómenos meteorológicos extremos pueden provocar enfermedades mentales agudas como ansiedad, depresión y estrés postraumático. El efecto acumulativo de la pérdida de medios de vida, el desplazamiento, la alteración de la cohesión social y la incertidumbre derivada del cambio climático también pueden provocar trastornos de salud mental a largo plazo (White et al., 2023).
Se están realizando investigaciones para cuantificar los efectos actuales y futuros proyectados del cambio climático sobre la salud. El Informe Lancet Countdown on Climate Change and Health de 2022 encontró que la mortalidad relacionada con el calor de las personas mayores de 65 años aumentó en un casi el 70% en las últimas dos décadas (Romanello et al., 2022).
El mismo informe estima que en 2020 hubo 98 millones más de personas que declararon inseguridad alimentaria de moderada a grave que el promedio del período 1981-2010, debido al cambio climático (Romanello et al., 2022).
Los riesgos para la salud del cambio climático pueden tener consecuencias tanto inmediatas como a largo plazo y es necesario abordar esta amenaza trabajando tres líneas importantes que son consideradas a la vez grandes desafíos:
- Promover acciones que reduzcan las emisiones de carbono y mejoren la salud. Los sectores que impulsan las emisiones de gases de efecto invernadero (incluidos la energía, el transporte, la industria, la agricultura y los residuos) también son fuentes de contaminantes atmosféricos nocivos, que aumentan la mortalidad por enfermedades cardiovasculares, respiratorias y cáncer.
- Construir sistemas de salud mejores, más resilientes y ambientalmente sostenibles, con un enfoque sistemático e integral garantizando que pueda responder y adaptarse a los riesgos para la salud del cambio climático.
- Implementar medidas de salud pública para protegerse de una variedad de riesgos climáticos para la salud, no sólo en referencia a la asistencia sanitaria, sino incluyendo los determinantes ambientales y sociales de la salud. Para ello, será necesaria la implementación de sistemas de vigilancia y respuesta basados en el clima para riesgos clave, como el calor extremo, las enfermedades infecciosas y la seguridad alimentaria y nutricional y la integración del riesgo climático en programas de salud
En resumen, abordar el cambio climático y proteger la salud requerirá un seguimiento eficaz y un aprendizaje y una mejora continuos, además, es necesario promover investigaciones que tengan en cuenta las características específicas del cambio climático a largo plazo, incluidas las proyecciones futuras de los cambios en diversos determinantes de la salud, como el envejecimiento, cuyo grupo poblacional es particularmente vulnerable al calor extremo.
Si analizamos las evidencias en relación con el cambio climático en la salud en general, la mayoría de las revisiones sistemáticas sugieren que el cambio climático está asociado con una peor salud humana. Podemos agrupar los hallazgos en diez categorías de resultados de salud; las tres más comunes fueron enfermedades infecciosas, mortalidad y resultados respiratorios, cardiovasculares o neurológicos. En todas ellas se detecta un impacto nocivo del cambio climático en múltiples resultados adversos para la salud (Rocque et al., 2021). Investigaciones futuras podrían explorar las posibles explicaciones entre estas asociaciones para proponer estrategias de adaptación y mitigación y podrían incluir impactos sociopsicológicos más amplios del cambio climático en la salud.
Se detecta la necesidad de trabajar para anticiparse en la preparación y respuesta ante emergencias, control de enfermedades infecciosas, salud mental y programas centrados en grupos con vulnerabilidades particulares a los riesgos climáticos, como salud laboral, salud materna, neonatal e infantil, salud de los migrantes climáticos y envejecimiento saludable.
Si profundizamos en los factores que influyen en la vulnerabilidad a los impactos en la salud, relacionados con el cambio climático, podemos observar que la planificación de los lugares de vivienda y entornos son muy relevantes a la hora de prevenir los riesgos para la salud.
Existen impactos directos que surgen de fenómenos meteorológicos extremos relacionados con temperaturas ambientales extremas como, por ejemplo, calor y olas de calor, períodos de frío y frío, así como tormentas e inundaciones, y se manifiestan en un exceso de mortalidad y morbilidad afectando por ejemplo ahogamientos por inundaciones, hipotermia, ansiedad, afectando a la salud materna (eclampsia, preeclampsia, hipertensión), salud neonatal, hospitalizaciones por motivos cardiovasculares, etc (Jurgilevich et al., 2023).
Por otra parte, existen impactos indirectos que se manifiestan en problemas de salud mental y problemas de salud crónicas pospuestas en el tiempo después de los impactos directos de tormentas e inundaciones, así como en morbilidad y mortalidad diferidas como resultado distal del estrés por calor prolongado (específicamente entre personas al aire libre). trabajadores, por ejemplo, trabajadores de la construcción o municipales)
Por último, existe otro tipo de impacto indirecto relacionado con el empeoramiento de la calidad del aire interior y exterior, un aumento de las enfermedades transmitidas por vectores y condiciones médicas resultantes del empeoramiento de la calidad del agua y del suelo causado por el cambio climático y los eventos climáticos extremos. La mala calidad del aire exterior puede provocar la exacerbación de enfermedades respiratorias crónicas y la reducción de la función pulmonar debido a la concentración de ozono a nivel del suelo, cáncer de pulmón (Jurgilevich et al., 2023).
Cambio climático y envejecimiento
Con respecto a la relación entre el cambio climático y el envejecimiento, podemos afirmar que esta asociación representa un importante desafío para la salud pública. Existen mecanismos potenciales que pueden explicar cómo los cambios climáticos pueden influir en los entornos construidos, las conexiones sociales e interpersonales y los sistemas de atención biomédica que contribuyen al deterioro cognitivo (Zuelsdorff & Limaye, 2024). Es necesaria una investigación traslacional orientada a las necesidades de quienes están en mayor riesgo para compensar los desafíos de salud pública que plantea la demencia entre las personas, familias y comunidades más expuestas.
El impacto más obvio es la disminución de la capacidad de termorregulación en el contexto de calor extremo pero los adultos mayores pueden tener un mayor riesgo de padecer otros efectos debido a afecciones subyacentes, como enfermedades cardíacas o pulmonares, o porque están socialmente aislados o dependen de otros para trasladarse a un lugar seguro.
También se ha demostrado que incluso cuando la temperatura exterior no es particularmente elevada, si la temperatura interior aumenta, las personas mayores experimentan síntomas angustiantes que incluyen sed, sudoración excesiva y alteración del sueño. Como la mayoría de los adultos mayores pasan gran parte de su tiempo en interiores, los riesgos para su salud aumentan aún más durante las olas de calor si no se dispone de refrigeración y ventilación adecuadas en el interior (Deering, 2023).
Los adultos mayores con afecciones médicas crónicas que toman medicamentos corren un mayor riesgo de sufrir daños relacionados con el calor, particularmente cuando toman inhibidores de la enzima convertidora de angiotensina o bloqueadores de los receptores de angiotensina, medicamentos anticolinérgicos, antipsicóticos o diuréticos de asa (Layton et al., 2020) incluso en ausencia de una ola de calor.
Los modelos de desarrollo socioecológico, que incluyen la perspectiva del envejecimiento, reconocen cómo el cambio climático produce un efecto sumatorio a la afectación del mismo a la población general, por lo que recomiendan reflexionar sobre las posibles estrategias para mitigar sus efectos en los adultos mayores (Gaugler, 2024).
Como han hecho en otros países (Kohon et al., 2024), examinar índices de vulnerabilidad al calor para identificar las áreas y las personas mayores que son más susceptibles al calor intenso es de gran relevancia para identificar y poder aplicar medidas preventivas. Poder identificar personas mayores en riesgo puede resultar particularmente efectivo y eficiente al aplicar las medidas en las áreas que tienen mayor concentración de viviendas con restricciones de edad e ingresos.
Existe evidencia de los pasos necesarios para incorporar la sostenibilidad y las respuestas al cambio climático teniendo en cuenta la creación de comunidades amigables con las personas mayores e incorporando estas consideraciones en protocolos de evaluación formales (Dabelko-Schoeny et al., 2024)(Ebi et al., 2021). Esto demuestra las alianzas y compromisos que pueden fortalecer las relaciones y lograr objetivos políticos.
Las temperaturas superiores a los promedios a largo plazo durante los meses de verano, aunque sea en episodios breves como olas de calor, se asocian con un exceso de mortalidad. Además de la mortalidad, se asocian con un aumento de las visitas a urgencias y de los ingresos hospitalarios, aumento de las muertes por enfermedades cardiorrespiratorias y de otro tipo, problemas de salud mental, resultados adversos del embarazo y del parto, y mayor gasto sanitario. Estos estudios también muestran consistentemente que los adultos mayores de 65 años, las personas con enfermedades cardiopulmonares y otras enfermedades crónicas y los niños muy pequeños son particularmente vulnerables a los efectos del calor, independientemente de su nivel de ingresos o región geográfica (Ebi et al., 2021).
El cambio climático amenaza a las poblaciones mayores de numerosas maneras, pero las implicaciones para el envejecimiento cognitivo no se comprenden bien. La contaminación del aire compromete la salud del cerebro directamente y a través de enfermedades sistémicas cardiovasculares y respiratorias. La atención médica resultante de las crisis de salud relacionadas con el clima impone costos económicos y emocionales a las personas que viven con demencia y a sus cuidadores (Zuelsdorff & Limaye, 2024)
El envejecimiento y las olas de calor
El consenso científico predominante atribuye el aumento de la intensidad y frecuencia de las olas de calor al cambio climático (Marx et al., 2021; Schiermeier, 2018). Se espera que las olas de calor sigan aumentando en frecuencia e intensidad (Tipton & Montgomery, 2022; van Daalen et al., 2022). Afectan a la salud humana directa e indirectamente y dependen en gran medida de determinantes ambientales, sociales y de salud pública (Di Napoli et al., 2022).
Una ola de calor puede describirse como un período de temperaturas diurnas inusualmente altas o calor extremo que puede ser seco o húmedo. Es uno de los peligros naturales más peligrosos que existen, ocurre principalmente en áreas templadas con una estación cálida distinta o un clima de verano variable y puede causar muchas muertes. No existe una definición internacional sobre lo que constituye una ola de calor, ya que depende de la región geográfica y las condiciones locales (van Daalen et al., 2022).
A la luz de la evidencia, las olas de calor pueden tener efectos dramáticos, sobre todo para los adultos mayores. Un estudio publicado compara el exceso de mortalidad de personas de 85 años o más en las ciudades europeas (854 en total) en caso de episodios de temperaturas extremas entre 2000 y 2019 (Masselot et al., 2023).
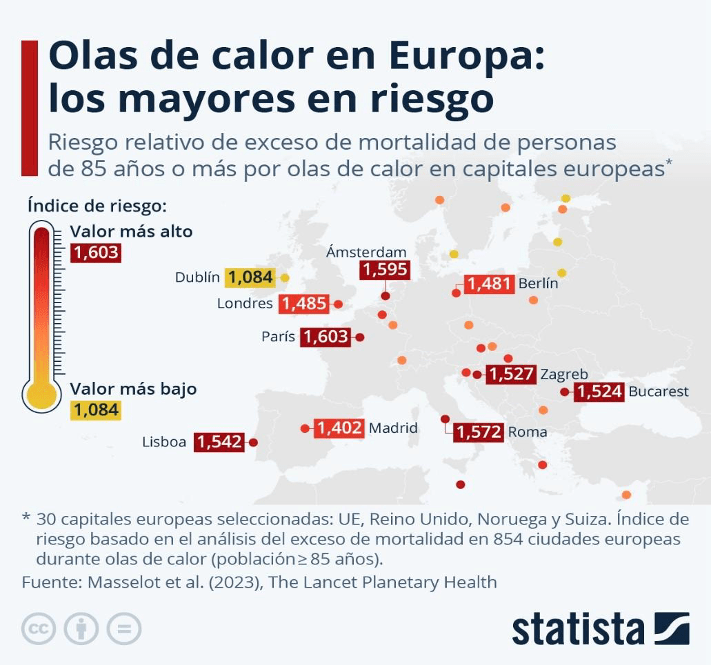
Gráfico 1: Olas de Calor En Europa: Los Mayores En Riesgo | Statista, 2023
El estrés por calor, que provoca aumentos en la temperatura corporal central, particularmente cuando se combina con deshidratación (es decir, un estado hipertónico e hipovolémico), amplifica los procesos que pueden resultar en patología relacionada con los riñones, la más notable de las cuales es la lesión renal aguda (IRA) que generalmente se define como una reducción aguda de la función renal (IRA) (Schrier et al., 1967).
Esto puede ser relevante para los adultos mayores porque la morbilidad empeora con el aumento de la duración de la ola de calor: el envejecimiento se asocia con alteraciones en la termorregulación y la regulación de líquidos durante el estrés por calor, lo que probablemente contribuya a una mayor incidencia de enfermedades relacionadas con el calor y la mortalidad en las olas de calor, y a la IRA.
Además, la polifarmacia es un factor de riesgo de daño renal, lo que complica aún más las cosas, ya que ~70% de las personas de 75 a 84 años reciben ≥5 medicamentos por día (Formica et al., 2018). Hasta donde sabemos, la IRA provocada por estrés térmico nunca se ha estudiado experimentalmente en el contexto del envejecimiento (Johnson et al., 2019).
Los factores asociados con un mayor riesgo de enfermedades relacionadas con el calor incluyen edades extremas, estatus socioeconómico más bajo, dependencia para las actividades de la vida diaria, aislamiento social y factores de vivienda como la falta de acceso al aire acondicionado; es probable que las personas mayores demuestran más de una de estos (Brennan et al., 2019).
Mientras tanto, las ciudades, que actúan como “islas de calor”, a menudo alcanzan temperaturas más altas que las de sus alrededores. Debido a esta combinación de cambio climático y calentamiento inducido por las zonas urbanas, lo que actualmente consideramos calor “extremo” podría convertirse en la norma a mediados de siglo (Krayenhoff et al., 2018).
El aumento de la frecuencia, gravedad y duración de las olas de calor causadas por el cambio climático y el fenómeno de la isla de calor urbana probablemente aumentará las demandas fisiológicas impuestas a los riñones (Heaviside et al., 2017). En un estudio centrado en analizar el impacto de las olas de calor en la mortalidad diaria en el ámbito urbano y rural de Madrid, en las variables que explicaban la aparición de olas de calor, se encontraron factores de riesgo el índice de privación, que la población mayor de 64 años vive en el área metropolitana, concluyendo que la de Madrid es más vulnerable a las olas de calor que la no urbana (López-Bueno et al., 2021).
En cuanto a las residencias de ancianos, tras estudiar las consecuencias del calor para la salud de los ancianos, se encontraron un efecto estadísticamente significativo de las olas de calor sobre la mortalidad, pero ningún efecto estadísticamente significativo sobre la hospitalización (Van et al., 2021). Hoy por hoy no hay evidencia sólida que pueda concluir que las residencias actúan como islas de calor en comparación con las personas de edad avanzada que viven en sus domicilios.
Algunos estudios postulan una hipótesis de brecha de conocimiento: durante las olas de calor, muchas muertes ocurren rápidamente antes de que los pacientes puedan llegar al hospital. Según algunos autores, la presencia de un aumento de la mortalidad cardiovascular y la ausencia de un efecto del calor en los ingresos cardiovasculares sugieren una muerte súbita debida a enfermedades circulatorias (Trájer et al., 2022).
2023 fue el año más caluroso jamás registrado. Por eso desde la Comisión Europea, tras el informe de evaluación de riesgo climático (Evaluación Europea Del Riesgo Climático — Agencia Europea de Medio Ambiente, n.d.) recalca que el conocimiento de las cascadas de riesgo es crucial para reducir los riesgos climáticos porque ofrece diferentes objetivos posibles para las estrategias de reducción de riesgos. Insiste en que a menudo es más eficaz abordar un riesgo al principio de la cascada que allí donde los impactos se sienten con más fuerza.
Las políticas integrales de adaptación deben evitar el deterioro de los fundamentos de las necesidades humanas básicas (como los ecosistemas, la alimentación y la salud) al tiempo que promover la resiliencia de los sistemas y actividades humanas (como las infraestructuras, economía y finanzas). Las políticas de adaptación también deben tener en cuenta las desigualdades preexistentes y la carga desproporcionada que soportan los grupos vulnerables más afectados por la falta de servicios esenciales.
A nivel nacional, desde la Sociedad Española de Geriatría y Gerontología se recuerda que los mayores de 65 años corren más riesgo de sufrir un golpe de calor, al tener una sensación reducida de calor y por lo tanto de protegerse menor. Disminuyendo además la percepción de sed, causando un alto riesgo de deshidratación, especialmente en los mayores que sufren una enfermedad neurodegenerativa, sobrepeso, enfermedades crónicas o tienen medicación. Sin olvidar los casos en los que la dependencia física dificulta el cambio de vestimenta, y la adaptación del entorno (SEGG (Sociedad Española de Geriatría y Gerontología), 2024).
Como conclusiones:
- Los cambios a largo plazo en el equilibrio energético de la Tierra están aumentando la frecuencia y la intensidad de muchos fenómenos extremos y la probabilidad de fenómenos compuestos, y se prevé que las tendencias se aceleren en determinados escenarios de emisiones de gases de efecto invernadero (Courvoisier et al., n.d.). Si bien la mayoría de estos eventos no pueden evitarse por completo, muchos de los riesgos para la salud podrían prevenirse mediante la creación de sistemas de salud resilientes al clima con una mejor reducción de riesgos, preparación, respuesta y recuperación (Agencia Europea de Medio Ambiente, 2024).
- Al combinar crecientes olas de calor y crecimiento de la población mayor, es probable que aumente el número de muertes relacionadas con el calor. Se necesita más investigación sobre las respuestas fisiológicas, perceptuales y conductuales de los grupos de población de mayor edad (Millyard et al., 2020).
BIBLIOGRAFÍA
Agencia Europea de Medio Ambiente. (2024). Informe europeo de evaluación del riesgo climático. https://doi.org/10.2800/204249
Brennan, M., O’Keeffe, S. T., & Mulkerrin, E. C. (2019). Dehydration and renal failure in older persons during heatwaves-predictable, hard to identify but preventable? Age and Ageing, 48(5), 615–618. https://doi.org/10.1093/AGEING/AFZ080
Campbell-Lendrum, D., Neville, T., Schweizer, C., & Neira, M. (2023). Climate change and health: three grand challenges. Nature Medicine, 29(7), 1631–1638. https://doi.org/10.1038/s41591-023-02438-w
Courvoisier, T. J. 1953-, European Academies Science Advisory Council, & Deutsche Akademie der Naturforscher Leopoldina. (n.d.). The imperative of climate action to protect human health in Europe opportunities for adaptation to reduce the impacts, and for mitigation to capitalise on the benefits of decarbonisation.
Dabelko-Schoeny, H., Dabelko, G. D., Rao, S., Damico, M., Doherty, F. C., Traver, A. C., & Sheldon, M. (2024). Age-Friendly and Climate Resilient Communities: A Grey–Green Alliance. The Gerontologist, 64(3). https://doi.org/10.1093/geront/gnad137
Deering, S. (2023). Clinical public health, climate change, and aging. Canadian Family Physician, 69(4), 233–235. https://doi.org/10.46747/cfp.6904233
Di Napoli, C., McGushin, A., Romanello, M., Ayeb-Karlsson, S., Cai, W., Chambers, J., Dasgupta, S., Escobar, L. E., Kelman, I., Kjellstrom, T., Kniveton, D., Liu, Y., Liu, Z., Lowe, R., Martinez-Urtaza, J., McMichael, C., Moradi-Lakeh, M., Murray, K. A., Rabbaniha, M., … Robinson, E. J. (2022). Tracking the impacts of climate change on human health via indicators: lessons from the Lancet Countdown. BMC Public Health, 22(1), 663. https://doi.org/10.1186/s12889-022-13055-6
Ebi, K. L., Vanos, J., Baldwin, J. W., Bell, J. E., Hondula, D. M., Errett, N. A., Hayes, K., Reid, C. E., Saha, S., Spector, J., & Berry, P. (2021). Extreme Weather and Climate Change: Population Health and Health System Implications. Annual Review of Public Health, 42(1), 293–315. https://doi.org/10.1146/annurev-publhealth-012420-105026
Evaluación europea del riesgo climático — Agencia Europea de Medio Ambiente. (n.d.). Retrieved April 21, 2024, from https://www.eea.europa.eu/publications/european-climate-risk-assessment
Formica, M., Politano, P., Marazzi, F., Tamagnone, M., Serra, I., Marengo, M., Falconi, D., Gherzi, M., Tattoli, F., Bottaro, C., Giuliano, D., Tibaldi, V., & Isaia, G. C. (2018). Acute Kidney Injury and Chronic Kidney Disease in the Elderly and Polypharmacy. Blood Purification, 46(4), 332–336. https://doi.org/10.1159/000492149
Gaugler, J. E. (2024). Climate Change and Aging. The Gerontologist, 64(3). https://doi.org/10.1093/geront/gnae006
Heaviside, C., Macintyre, H., & Vardoulakis, S. (2017). The Urban Heat Island: Implications for Health in a Changing Environment. Current Environmental Health Reports, 4(3), 296–305. https://doi.org/10.1007/S40572-017-0150-3/METRICS
Johnson, R. J., Sánchez-Lozada, L. G., Newman, L. S., Lanaspa, M. A., Diaz, H. F., Lemery, J., Rodriguez-Iturbe, B., Tolan, D. R., Butler-Dawson, J., Sato, Y., Garcia, G., Hernando, A. A., & Roncal-Jimenez, C. A. (2019). Climate Change and the Kidney. Annals of Nutrition and Metabolism, 74(Suppl. 3), 38–44. https://doi.org/10.1159/000500344
Jurgilevich, A., Käyhkö, J., Räsänen, A., Pörsti, S., Lagström, H., Käyhkö, J., & Juhola, S. (2023). Factors influencing vulnerability to climate change-related health impacts in cities – A conceptual framework. Environment International, 173, 107837. https://doi.org/10.1016/J.ENVINT.2023.107837
Kohon, J. N., Tanaka, K., Himes, D., Toda, E., Carder, P. C., & Carlson, B. (2024). Extreme Heat Vulnerability Among Older Adults: A Multilevel Risk Index for Portland, Oregon. The Gerontologist, 64(3). https://doi.org/10.1093/geront/gnad074
Krayenhoff, E. S., Moustaoui, M., Broadbent, A. M., Gupta, V., & Georgescu, M. (2018). Diurnal interaction between urban expansion, climate change and adaptation in US cities. Nature Climate Change 2018 8:12, 8(12), 1097–1103. https://doi.org/10.1038/s41558-018-0320-9
Layton, J. B., Li, W., Yuan, J., Gilman, J. P., Horton, D. B., & Setoguchi, S. (2020). Heatwaves, medications, and heat-related hospitalization in older Medicare beneficiaries with chronic conditions. PLOS ONE, 15(12), e0243665. https://doi.org/10.1371/journal.pone.0243665
López-Bueno, J. A., Navas-Martín, M. A., Linares, C., Mirón, I. J., Luna, M. Y., Sánchez-Martínez, G., Culqui, D., & Díaz, J. (2021). Analysis of the impact of heat waves on daily mortality in urban and rural areas in Madrid. Environmental Research, 195, 110892. https://doi.org/10.1016/J.ENVRES.2021.110892
Marx, W., Haunschild, R., & Bornmann, L. (2021). Heat waves: a hot topic in climate change research. Theoretical and Applied Climatology, 146(1–2), 781–800. https://doi.org/10.1007/S00704-021-03758-Y/TABLES/3
Masselot, P., Mistry, M., Vanoli, J., Schneider, R., Iungman, T., Garcia-Leon, D., Ciscar, J. C., Feyen, L., Orru, H., Urban, A., Breitner, S., Huber, V., Schneider, A., Samoli, E., Stafoggia, M., de’Donato, F., Rao, S., Armstrong, B., Nieuwenhuijsen, M., … Aunan, K. (2023). Excess mortality attributed to heat and cold: a health impact assessment study in 854 cities in Europe. The Lancet Planetary Health, 7(4), e271–e281. https://doi.org/10.1016/S2542-5196(23)00023-2
Millyard, A., Layden, J. D., Pyne, D. B., Edwards, A. M., & Bloxham, S. R. (2020). Impairments to Thermoregulation in the Elderly During Heat Exposure Events. Gerontology and Geriatric Medicine, 6, 233372142093243. https://doi.org/10.1177/2333721420932432
Rocque, R. J., Beaudoin, C., Ndjaboue, R., Cameron, L., Poirier-Bergeron, L., Poulin-Rheault, R.-A., Fallon, C., Tricco, A. C., & Witteman, H. O. (2021). Health effects of climate change: an overview of systematic reviews. BMJ Open, 11(6), e046333. https://doi.org/10.1136/bmjopen-2020-046333
Romanello, M., Di Napoli, C., Drummond, P., Green, C., Kennard, H., Lampard, P., Scamman, D., Arnell, N., Ayeb-Karlsson, S., Ford, L. B., Belesova, K., Bowen, K., Cai, W., Callaghan, M., Campbell-Lendrum, D., Chambers, J., van Daalen, K. R., Dalin, C., Dasandi, N., … Costello, A. (2022). The 2022 report of the Lancet Countdown on health and climate change: health at the mercy of fossil fuels. The Lancet, 400(10363), 1619–1654. https://doi.org/10.1016/S0140-6736(22)01540-9
Schiermeier, Q. (2018). Droughts, heatwaves and floods: How to tell when climate change is to blame. Nature, 560(7716), 20–22. https://doi.org/10.1038/D41586-018-05849-9
Schrier, R. W., Henderson, H. S., Tisher, C. C., & Tannen, R. L. (1967). Nephropathy associated with heat stress and exercise. Annals of Internal Medicine, 67(2), 356–376. https://doi.org/10.7326/0003-4819-67-2-356
SEGG (Sociedad Española de Geriatría y Gerontología). (2024). Los mayores grupo de alto riesgo ante la ola de calor. https://www.segg.es/institucional/2017/06/16/los-mayores-grupo-de-alto-riesgo-ante-la-ola-de-calor
Tipton, M., & Montgomery, H. (2022). Climate change, healthy ageing and the health crisis: is wisdom the link? Experimental Physiology, 107(11), 1209–1211. https://doi.org/10.1113/EP090799
Trájer, A. J., Sebestyén, V., Domokos, E., & Abonyi, J. (2022). Indicators for climate change-driven urban health impact assessment. Journal of Environmental Management, 323, 116165. https://doi.org/10.1016/J.JENVMAN.2022.116165
van Daalen, K. R., Romanello, M., Rocklöv, J., Semenza, J. C., Tonne, C., Markandya, A., Dasandi, N., Jankin, S., Achebak, H., Ballester, J., Bechara, H., Callaghan, M. W., Chambers, J., Dasgupta, S., Drummond, P., Farooq, Z., Gasparyan, O., Gonzalez-Reviriego, N., Hamilton, I., … Lowe, R. (2022). The 2022 Europe report of the Lancet Countdown on health and climate change: towards a climate resilient future. The Lancet Public Health, 7(11), e942–e965. https://doi.org/10.1016/S2468-2667(22)00197-9/ATTACHMENT/D023A5EC-127E-4855-BFA8-F47C3B0D8FD0/MMC1.PDF
Van, Katrien De Troeyer, Vaes, B., Mahmoud Alsaiqali, Bert Van Schaeybroeck, Hamdi, R., Lidia Casas Ruiz, & Gijs Van Pottelbergh. (2021). Impact of Heat Waves on Hospitalisation and Mortality in Nursing Homes: A Case-Crossover Study. International Journal of Environmental Research and Public Health/International Journal of Environmental Research and Public Health, 18(20), 10697–10697. https://doi.org/10.3390/ijerph182010697
White, B. P., Breakey, S., Brown, M. J., Smith, J. R., Tarbet, A., Nicholas, P. K., & Ros, A. M. V. (2023). Mental Health Impacts of Climate Change Among Vulnerable Populations Globally: An Integrative Review. Annals of Global Health, 89(1), 66. https://doi.org/10.5334/aogh.4105
Zuelsdorff, M., & Limaye, V. S. (2024). A Framework for Assessing the Effects of Climate Change on Dementia Risk and Burden. The Gerontologist, 64(3). https://doi.org/10.1093/geront/gnad082

